BLOG Cees Hertogh: De KERNwaarden van de Ouderengeneeskunde
Een zelfstandige afdeling Ouderengeneeskunde
Sinds 1 juni 2020 kent Amsterdam UMC een zelfstandige afdeling ouderengeneeskunde. Dat is voor de medewerkers van deze afdeling, maar ook voor het vakgebied als geheel een gedenkwaardige ontwikkeling. Want het onderbrengen van de ouderengeneeskunde in een eigen academische afdeling drukt uit dat het hier om een vakgebied gaat dat van erkend belang is voor de geneeskunde en voor de gezondheidszorg als geheel. Amsterdam UMC loopt daarmee vooruit op andere UMC’s en daar zijn wij trots op.
Trots zijn wij ook op wat ons motiveert en waar we als afdeling voor willen staan. Het is min of meer traditie om dat neer te leggen in een tekst over missie en visie, maar als inspiratiebron is zo’n document veelal niet erg helpend. Het is vooral geduldig ‘papier’ op websites en andere – zelden geconsulteerde – informatiebronnen.
In mijn introductiecollege voor nieuwe AIOS ouderengeneeskunde baseer ik mij – als alternatief voor zo’n missie/visie verhaal – steeds op Simon Sinek. Hij stelt de vraag naar het sterke verhaal van succesvolle ondernemingen en inspirerende leiders en concludeert dat de kern daarvan niet gelegen is in het HOW en het WHAT, maar in het WHY: het waarom van de zaak. In het WHY ligt het overtuigende verhaal van een onderneming, een discipline of een vakgebied besloten.
Het WHY van de afdeling ouderengeneeskunde heb ik eerder – bij gelegenheid van onze Kerstborrel en de aankondiging toen van onze nieuwe afdeling – omschreven als: ‘Sterke medische en multidisciplinaire zorg voor kwetsbare ouderen’. Dat klinkt mooi, op z’n minst als stijlfiguur: sterk staan voor kwetsbaarheid. Maar zo’n formule verplicht natuurlijk wel om uit te leggen en nader te bepalen wat die sterke zorg behelst – en wat daaraan overtuigend is.
Die nadere bepaling schuilt naar mijn overtuiging in een aantal kernwaarden die – deels overlappend en elkaar vooronderstellend – leidend en gidsend zijn voor het multidisciplinaire handelen binnen de ouderengeneeskunde. Ik noem ze KERNwaarden, omdat het de waarden zijn die bepalend zijn voor onze professionele identiteit: je kunt en wilt simpelweg niet zonder.
De KERNwaarden van de Ouderengeneeskunde
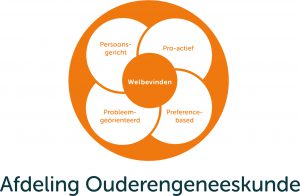
Welke zijn volgens mij die kernwaarden? Ik introduceer ze hier en geef vervolgens per kernwaarde een korte toelichting. Ze komen hoogstwaarschijnlijk niet als een verrassing, maar in hun samenhang articuleren zij mijns inziens wel het WHY van de ouderengeneeskunde, zoals wij dat binnen de afdeling Ouderengeneeskunde van Amsterdam UMC en op onze onderscheiden academische taken – zorg, onderzoek, onderwijs, en opleiding – gestalte willen geven. Zij zijn vormgegeven in het bijgevoegde ‘beeldmerk’ van onze afdeling dat we op al onze websites gaan gebruiken. Ik vat ze samen in de volgende formule:
4 x P = W
Die vier P’s staan voor Persoons- en Probleemgerichte, Proactieve en op basis van Preferenties vormgegeven zorg, met als doel het welbevinden (W) van kwetsbare ouderen te ondersteunen en te bevorderen. Hieronder beschrijf ik elke kernwaarde afzonderlijk.
Persoonsgerichtheid (Engels: person-centredness) is een term die ook voorkomt in het kwaliteitskader verpleeghuiszorg en die daar een wel zeer brede lading moet dekken, variërend van het ethische principe van respect voor autonomie tot aan de activiteit van het stellen van zorgdoelen. Ik gebruik de term hier echter in aansluiting bij een benadering, zoals die is ontwikkeld in de belevingsgerichte zorg voor mensen met dementie. En – parallel daaraan – binnen de zogenaamde ‘new culture of dementia care’ in het Verenigd Koninkrijk, waaraan onder meer de naam van Tom Kitwood is verbonden. Persoonsgerichte zorg in deze zin benadrukt dat mensen, in wie zij zijn en hoe ze zich gewaardeerd voelen, altijd mede afhankelijk zijn van hoe zij bejegend en gezien worden. Dat geldt als gezegd voor een ieder, maar wel in bijzondere mate voor kwetsbare mensen met beperkte zelfmanagementvaardigheden, zoals bijvoorbeeld mensen met dementie. Zij zijn voor hun gevoel van eigenwaarde en daarmee voor hun welbevinden in heel bijzondere mate aangewezen op anderen.
Probleemgerichtheid als oriëntatie binnen de zorg (Engels: problem-orientation) is de tweede kernwaarde. Deze term is in de jaren zestig van de vorige eeuw gemunt door de Amerikaanse internist Lawrence Weed, als reactie op de overwegend op ziektekundige classificaties gebaseerde medische diagnostiek en verslaglegging. Wat daar niet in past, krijgt nauwelijks aandacht en daarmee dreigt met name de oudere patiënt met multimorbiditeit (op zich al een verlegenheidsbegrip) tussen wal en schip te vallen, met onderbehandeling als gevolg. De focus op ziekte en zijn veroorzaking leidt bovendien gemakkelijk tot het negeren of onderschatten van de problemen die de patiënt als gevolg van zijn ziekten ondervindt, terwijl juist aan die ziektegevolgen vaak meer gedaan kan worden dan aan de oorzaken ervan.
Proactieve zorg (Engels: pro-active care) sluit hierbij aan. Proactieve zorg is de tegenhanger van reactieve zorg. Waar de laatste volstaat als het gaat om enkelvoudige ziekten – zeker als hun beloop in de tijd begrensd is – vraagt de zorg voor kwetsbare ouderen met complexe multimorbiditeit om een andere benadering, waarin gericht aandacht is voor het beloop van ziekten. Reactieve zorg volgt op ziekte, proactieve zorg gaat voor ziekte uit, door te anticiperen op mogelijke toekomstige ontwikkelingen in het ziektebeeld en door hier de zorg en medische behandeling op in te richten, in nauwe afstemming met de oudere, diens naasten en de bij diens zorg betrokken professionals. Voorafgaande zorgplanning (advance care planning) is een integraal onderdeel van proactieve zorg.
Zorg op basis van preferenties van patiënten (Engels: preference based care) staat tegenover zorg gericht op ziekte specifieke uitkomstmaten, die vaak de focus zijn van richtlijnen en van evidence based medicine (EBM). Hoezeer ook benadrukt wordt, dat naast wetenschappelijk bewijs en klinische ervaring óók de waarden en levensdoelen van de patiënt een belangrijke bouwsteen zijn van EBM, in de klinische praktijk zijn deze eerder sluitstuk dan sluitsteen van het medisch handelen. Binnen de ouderengeneeskunde is dat andersom. De eerste hoogleraar op dit vakgebied, Joop Michels, typeerde de ouderengeneeskunde – toen nog verpleeghuisgeneeskunde geheten – als ‘wensgeneeskunde’ en recent nog stelde Atul Gawande, dat medische zorg voor mensen in hun laatste levensjaren nooit moet starten met het uitvragen van de klacht – maar met de vraag: ‘what is important to you in your life?’, daarmee de geneeskunde dienstbaar makend aan de waarden van de patiënt.
Werkend vanuit deze vier kernwaarden beoogt de ouderengeneeskunde ondersteunend te zijn aan het welbevinden van kwetsbare ouderen. Ondersteunend, want in beginsel zijn ouderen zeer wel in staat om te voorzien in hun eigen welbevinden. Dat doen zij door het vervullen van relevante behoeften op het gebied van hun mentaal, sociaal en fysiek functioneren, daarbij gebruik makend van de mogelijkheden die hen ter beschikking staan of gesteld worden.
Vanuit haar vier kernwaarden draagt de ouderengeneeskunde daar actief aan bij, en dat doet zij vooral voor de groep van ouderen wier zelfredzaamheid en mentale vaardigheden kwetsbaar zijn geworden, waardoor zij voor hun welbevinden in toenemende mate zijn aangewezen op anderen.
Helaas is er soms een crisis nodig om voelbaar te maken hoezeer wij ons met onze kernwaarden verbonden weten. De recente CORONA pandemie was zo’n crisis. Het beschermen van kwetsbare mensen in onze samenleving stond daarbij als een van de primaire doelstellingen van het overheidsbeleid centraal. De vraag in hoeverre dat gelukt is, leidt op dit moment tot veel kritische beschouwingen en staat de komende periode hoog op de agenda van politiek en beleid.
Hebben we ook in tijden van crisis ‘sterke zorg voor kwetsbare ouderen’ geboden?
Ook, ja juist bij de bezinning op die vraag kunnen we ons laten gidsen door 4 x P = W.
Cees Hertogh